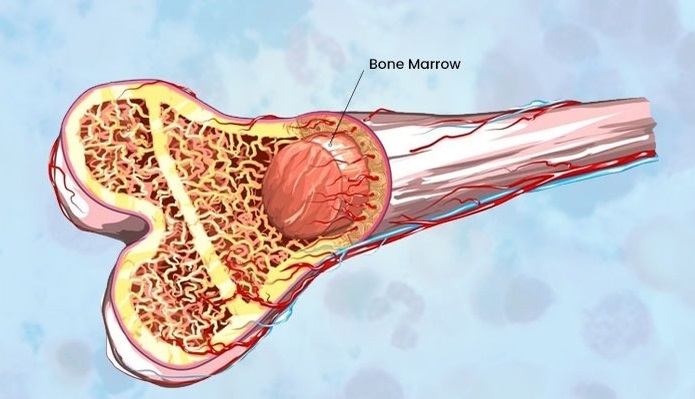
مغز استخوان بافت اسفنجی داخل برخی از استخوان های بدن از جمله استخوان های لگن و ران است. مغز استخوان حاوی سلول های نابالغی به نام سلول های بنیادی است.
بسیاری از افراد مبتلا به سرطان های خون، مانند لوسمی و لنفوم، کم خونی سلول داسی شکل، و سایر شرایط تهدید کننده زندگی برای زنده ماندن به پیوند مغز استخوان یا خون بند ناف تکیه می کنند.
مردم برای زندگی به مغز استخوان و سلول های خونی سالم نیاز دارند. هنگامی که یک بیماری بر مغز استخوان تاثیر می گذارد به طوری که دیگر نمی تواند به طور موثر عمل کند، پیوند مغز استخوان یا خون بند ناف می تواند بهترین گزینه درمانی باشد. برای برخی افراد، ممکن است تنها گزینه باشد.
این مقاله به همه چیزهایی که در مورد مغز استخوان باید بدانید می پردازد.
مغز استخوان چیست؟
مغز استخوان بافت نرم و ژلاتینی است که حفره های مدولاری یا مراکز استخوان ها را پر می کند. دو نوع مغز استخوان عبارتند از: مغز استخوان قرمز که به بافت میلوئیدی معروف است و مغز استخوان زرد که به بافت چربی معروف است.
هر دو نوع مغز استخوان با رگ های خونی و مویرگ ها غنی می شوند.
مغز استخوان روزانه بیش از 220 میلیارد سلول خونی جدید می سازد. بیشتر سلول های خونی در بدن از سلول های مغز استخوان ایجاد می شوند.
سلول های بنیادی مغز استخوان
مغز استخوان شامل دو نوع سلول بنیادی است: مزانشیمی و خونساز.
مغز استخوان قرمز از یک بافت فیبری ظریف و بسیار عروقی حاوی سلول های بنیادی خونساز تشکیل شده است. اینها سلولهای بنیادی خون ساز هستند.
مغز استخوان زرد حاوی سلول های بنیادی مزانشیمی یا سلول های استرومایی مغز است. اینها چربی، غضروف و استخوان تولید می کنند.
سلول های بنیادی سلول های نابالغی هستند که می توانند به انواع مختلفی از سلول ها تبدیل شوند.
سلول های بنیادی خونساز در مغز استخوان دو نوع سلول اصلی را ایجاد می کنند: دودمان میلوئید و لنفوئید. اینها شامل مونوسیت ها، ماکروفاژها، نوتروفیل ها، بازوفیل ها، ائوزینوفیل ها، گلبول های قرمز، سلول های دندریتیک و مگاکاریوسیت ها یا پلاکت ها و همچنین سلول های T، سلول های B و سلول های کشنده طبیعی (NK) می شوند.
انواع مختلف سلول های بنیادی خونساز از نظر ظرفیت و قدرت بازسازی متفاوت هستند. بسته به اینکه چند نوع سلول می توانند ایجاد کنند، می توانند چند توان، یا تک توان باشند.
سلول های بنیادی خونساز پرتوان دارای خواص تجدید و تمایز هستند. آنها می توانند سلول دیگری مشابه خودشان را تولید مثل کنند و می توانند یک یا چند زیرمجموعه از سلول های بالغ بیشتری تولید کنند.
فرآیند تولید سلول های خونی مختلف از این سلول های بنیادی پرتوان به نام خون سازی شناخته می شود. این سلول های بنیادی هستند که در پیوند مغز استخوان مورد نیاز هستند.
مطالعه پیشنهادی: پیوند استخوان یا گرافت استخوانی چیست؟
سلول های بنیادی به طور مداوم تقسیم می شوند و سلول های جدید تولید می کنند. برخی از سلولهای جدید بهعنوان سلولهای بنیادی باقی میمانند، در حالی که برخی دیگر قبل از تشکیل یا بالغ شدن سلولهای خونی، یک سری مراحل بلوغ را بهعنوان سلولهای پیشساز یا بلاست طی میکنند. سلول های بنیادی به سرعت تکثیر می شوند و روزانه میلیون ها سلول خونی می سازند.
سلول های خونی عمر محدودی دارند. این حدود 120 روز برای گلبول های قرمز است. بدن دائماً آنها را جایگزین می کند. تولید سلول های بنیادی سالم حیاتی است.
رگ های خونی به عنوان یک مانع برای جلوگیری از خروج سلول های خونی نابالغ از مغز استخوان عمل می کنند.
فقط سلولهای خونی بالغ حاوی پروتئینهای غشایی هستند که برای اتصال به اندوتلیوم عروق خونی و عبور از آن لازم است. سلول های بنیادی خونساز می توانند از سد مغز استخوان عبور کنند. متخصصان مراقبت های بهداشتی ممکن است این مواد را از خون محیطی یا در گردش جمع آوری کنند.
سلولهای بنیادی خونساز در مغز استخوان قرمز میتوانند تکثیر شده و به سه نوع مهم از سلولهای خونی بالغ تبدیل شوند که هر کدام وظایف خاص خود را دارند:
- گلبول های قرمز خون (گلبول های قرمز): این گلبول ها اکسیژن را در سراسر بدن حمل می کنند.
- گلبول های سفید (لکوسیت): این گلبول ها به مبارزه با عفونت و بیماری کمک می کنند. گلبول های سفید شامل لنفوسیت ها که سنگ بنای سیستم ایمنی را تشکیل می دهند و سلول های میلوئیدی شامل گرانولوسیت ها، نوتروفیل ها، مونوسیت ها، ائوزینوفیل ها و بازوفیل ها هستند.
- پلاکت ها (ترومبوسیت ها): این پلاکت ها به لخته شدن خون پس از آسیب کمک می کنند. پلاکت ها قطعاتی از سیتوپلاسم مگاکاریوسیت ها هستند که نوع دیگری از سلول های مغز استخوان هستند.
پس از بالغ شدن، این سلول های خونی از مغز استخوان به جریان خون حرکت می کنند، جایی که عملکردهای مهمی را انجام می دهند که بدن را زنده و سالم نگه می دارد.
سلول های بنیادی مزانشیمی در حفره مغز استخوان وجود دارند. آنها می توانند به تعدادی از دودمان استرومایی متمایز شوند، مانند:
- سلولهای غضروفی (تولید غضروف)
- استئوبلاست (تشکیل استخوان)
- استئوکلاست ها
- سلول های چربی (بافت چربی)
- میوسیت ها (عضله)
- ماکروفاژها
- سلول های اندوتلیال
- فیبروبلاست ها
مغز استخوان قرمز
مغز استخوان قرمز تمام گلبول های قرمز خون و پلاکت ها و حدود 60 تا 70 درصد لنفوسیت ها را در بزرگسالان انسان تولید می کند. سایر لنفوسیت ها زندگی خود را در مغز استخوان قرمز آغاز می کنند و به طور کامل در بافت های لنفاوی از جمله تیموس، طحال و غدد لنفاوی تشکیل می شوند.
مغز استخوان قرمز همراه با کبد و طحال در خلاص شدن از گلبول های قرمز قدیمی نیز نقش دارد.
مغز استخوان زرد
مغز استخوان زرد عمدتا به عنوان ذخیره چربی عمل می کند. این به تامین غذا و حفظ محیط مناسب برای عملکرد استخوان کمک می کند. با این حال، تحت شرایط خاص مانند از دست دادن خون شدید یا در هنگام تب، مغز استخوان زرد ممکن است به مغز استخوان قرمز بازگردد.
مغز استخوان زرد معمولاً در حفرههای مرکزی استخوانهای بلند قرار دارد و عموماً توسط لایهای از مغز استخوان قرمز با ترابکولهای بلند (ساختارهای پرتو مانند) در یک چارچوب مشبک اسفنج مانند احاطه شده است.
جدول زمانی مغز استخوان
قبل از تولد، در اواخر رشد جنین، مغز استخوان ابتدا در ترقوه رشد می کند. حدود 3 هفته بعد فعال می شود. مغز استخوان در هفته های 32 تا 36 بارداری از کبد به عنوان اندام خونساز اصلی خارج می شود.
مغز استخوان تا حدود 7 سالگی قرمز باقی می ماند، زیرا نیاز به خون سازی مداوم جدید زیاد است. با افزایش سن، بدن به تدریج بافت چربی زرد را جایگزین مغز استخوان قرمز می کند. بزرگسالان به طور متوسط حدود 2.6 کیلوگرم (کیلوگرم) (5.7 پوند) مغز استخوان دارند که حدود نیمی از آن قرمز است.
در بزرگسالان، بیشترین غلظت مغز استخوان قرمز در استخوانهای مهرهها، باسن (ایلیوم)، استخوان سینه (استرنوم)، دندهها و جمجمه و همچنین در انتهای متافیزال و اپی فیزیال استخوانهای بلند بازو است. استخوان ران و ساق پا (فمور و درشت نی).
تمام استخوان های اسفنجی و حفره های مرکزی استخوان های بلند با مغز استخوان زرد پر شده اند.
عملکرد
بیشتر گلبول های قرمز، پلاکت ها و بیشتر گلبول های سفید در مغز استخوان قرمز تشکیل می شوند. مغز استخوان زرد چربی، غضروف و استخوان تولید می کند.
گلبول های سفید از چند ساعت تا چند روز، پلاکت ها حدود 10 روز و گلبول های قرمز حدود 120 روز زنده می مانند. مغز استخوان باید دائماً جایگزین این سلول ها شود، زیرا هر سلول خونی دارای یک امید به زندگی است.
برخی شرایط ممکن است باعث تولید بیشتر سلول های خونی شود. این ممکن است زمانی اتفاق بیفتد که میزان اکسیژن بافتهای بدن کم باشد، در صورت از دست دادن خون یا کم خونی، یا اگر تعداد گلبولهای قرمز کاهش یابد. اگر این اتفاقات رخ دهد، کلیه ها اریتروپویتین را تولید و آزاد می کنند، هورمونی که مغز استخوان را برای تولید گلبول های قرمز بیشتر تحریک می کند.
مغز استخوان همچنین گلبول های سفید بیشتری را در پاسخ به عفونت ها و پلاکت های بیشتری را در پاسخ به خونریزی تولید و آزاد می کند. اگر فردی از دست دادن خون جدی را تجربه کند، مغز استخوان زرد می تواند فعال شده و به مغز استخوان قرمز تبدیل شود.
مغز استخوان سالم برای طیف وسیعی از سیستم ها و فعالیت ها مهم است.
سیستم گردش خون
سیستم گردش خون تمام اندام ها و سیستم های بدن را لمس می کند. این شامل تعدادی سلول مختلف با عملکردهای مختلف است. گلبولهای قرمز اکسیژن را به سلولها و بافتها منتقل میکنند، پلاکتها در خون حرکت میکنند تا به لخته شدن پس از آسیب کمک کنند، و گلبولهای سفید خون به محلهای عفونت یا آسیب میروند.
هموگلوبین
هموگلوبین پروتئین موجود در گلبول های قرمز خون است که به آنها رنگ می دهد. اکسیژن را در ریه ها جمع آوری می کند، آن را در گلبول های قرمز خون منتقل می کند و اکسیژن را به بافت هایی مانند قلب، ماهیچه ها و مغز آزاد می کند. هموگلوبین همچنین دی اکسید کربن (CO2) را که محصول زائد تنفس است، حذف می کند و آن را برای بازدم به ریه ها می فرستد.
اهن
آهن یک ماده مغذی مهم برای فیزیولوژی انسان است. با پروتئین ترکیب می شود تا هموگلوبین موجود در گلبول های قرمز را بسازد و برای تولید گلبول های قرمز خون (اریتروپویزیس) ضروری است. بدن آهن را در کبد، طحال و مغز استخوان ذخیره می کند. بیشتر آهنی که یک فرد روزانه برای ساخت هموگلوبین نیاز دارد، از بازیافت گلبول های قرمز قدیمی به دست می آید.
سلول های قرمز خون
تولید گلبول های قرمز خون را erythropoiesis می نامند. حدود 7 روز طول می کشد تا یک سلول بنیادی به یک گلبول قرمز کاملاً عملکردی تبدیلشود. با افزایش سن گلبول های قرمز، فعالیت کمتر و شکننده تر می شوند.
گلبول های سفید خون به نام ماکروفاژها سلول های قرمز پیر را در فرآیندی به نام فاگوسیتوز حذف می کنند. محتویات این سلول ها در خون آزاد می شود. آهن آزاد شده در این فرآیند یا به مغز استخوان برای تولید گلبول های قرمز جدید یا به کبد یا سایر بافت ها برای ذخیره سازی می رود.
به طور معمول، بدن روزانه حدود 1 درصد از کل گلبول های قرمز خون خود را جایگزین می کند. در یک فرد سالم، این بدان معناست که بدن روزانه حدود 200 میلیارد گلبول قرمز تولید می کند.
گلبول های سفید خون
مغز استخوان انواع مختلفی از گلبول های سفید را تولید می کند. اینها برای یک سیستم ایمنی سالم ضروری هستند. از عفونت ها پیشگیری کرده و با آن مبارزه می کنند.
انواع اصلی گلبول های سفید یا لکوسیت ها به شرح زیر است.
لنفوسیت ها
لنفوسیت ها در مغز استخوان تولید می شوند. آنها آنتی بادی های طبیعی برای مبارزه با عفونت ناشی از ویروس هایی می سازند که از طریق بینی، دهان یا غشای مخاطی دیگر یا از طریق بریدگی ها وارد بدن می شوند. سلول های خاص وجود مهاجمان (آنتی ژن) را تشخیص می دهند که وارد بدن می شوند و سیگنالی را به سلول های دیگر می فرستند تا به آنها حمله کنند.
تعداد لنفوسیت ها در پاسخ به این تهاجمات افزایش می یابد. دو نوع عمده لنفوسیت وجود دارد: لنفوسیت های B و T.
مونوسیت ها
مونوسیت ها در مغز استخوان تولید می شوند. مونوسیت های بالغ تنها 3 تا 8 ساعت در خون عمر می کنند، اما زمانی که به داخل بافت ها حرکت می کنند، به سلول های بزرگ تری به نام ماکروفاژ تبدیل می شوند.
ماکروفاژها میتوانند برای مدت طولانی در بافتها زنده بمانند، جایی که باکتریها، برخی قارچها، سلولهای مرده و سایر مواد خارجی را که برای بدن بیگانه هستند، بلعیده و از بین میبرند.
گرانولوسیت ها
“گرانولوسیت ها” نامی است که به سه نوع گلبول سفید خون داده می شود: نوتروفیل ها، ائوزینوفیل ها و بازوفیل ها. رشد یک گرانولوسیت ممکن است ۲ هفته طول بکشد، اما در صورت افزایش تهدید، مانند عفونت باکتریایی، این زمان کاهش مییابد.
مغز استخوان ذخیره بزرگی از گرانولوسیت های بالغ را ذخیره می کند. به ازای هر گرانولوسیتی که در خون در گردش است، ممکن است 50 تا 100 سلول در مغز استخوان منتظر باشند تا در جریان خون آزاد شوند. در نتیجه، نیمی از گرانولوسیتهای موجود در جریان خون میتوانند برای مبارزه فعال با عفونت در بدن در عرض 7 ساعت پس از تشخیص عفونت در دسترس باشند.
هنگامی که یک گرانولوسیت از خون خارج شد، معمولاً بر نمی گردد. یک گرانولوسیت بسته به شرایط ممکن است تا 4 تا 5 روز در بافت ها زنده بماند، اما تنها می تواند برای چند ساعت در خون در گردش زنده بماند.
نوتروفیل ها
نوتروفیل ها رایج ترین نوع گرانولوسیت هستند. آنها می توانند باکتری ها و ویروس ها را مورد حمله قرار دهند و از بین ببرند.
ائوزینوفیل ها
ائوزینوفیل ها در مبارزه با بسیاری از انواع عفونت های انگلی و علیه لارو کرم های انگلی و سایر موجودات نقش دارند. آنها همچنین در برخی از واکنش های آلرژیک نقش دارند.
بازوفیل ها
بازوفیل ها نادر ترین گلبول های سفید هستند. آنها به آلرژن های مختلفی که باعث آزاد شدن هیستامین، هپارین و سایر مواد می شوند پاسخ می دهند.
هپارین یک ضد انعقاد است. از لخته شدن خون جلوگیری می کند. هیستامین ها گشادکننده عروق هستند که باعث تحریک و التهاب می شوند. انتشار این مواد باعث نفوذپذیری پاتوژن می شود و به گلبول های سفید و پروتئین ها اجازه می دهد تا وارد بافت ها شوند تا با پاتوژن درگیر شوند.
تحریک و التهاب در بافتهایی که آلرژنها بر آن تأثیر میگذارند، بخشهایی از واکنش مرتبط با تب یونجه، برخی از اشکال آسم، کهیر، و در جدیترین شکل آن، شوک آنافیلاکتیک است.
پلاکت ها
مغز استخوان در فرآیندی به نام ترومبوز پلاکت تولید می کند. پلاکت ها برای انعقاد خون و تشکیل لخته ها به منظور توقف خونریزی ضروری هستند.
از دست دادن ناگهانی خون باعث فعالیت پلاکتی در محل آسیب یا زخم می شود. در اینجا پلاکت ها به هم چسبیده و با مواد دیگر ترکیب می شوند و فیبرین را تشکیل می دهند. فیبرین ساختاری مانند نخ دارد و یک لخته خارجی را تشکیل می دهد.
کمبود پلاکت باعث کبودی و خونریزی بیشتر بدن می شود. ممکن است خون در زخم باز به خوبی لخته نشود و اگر تعداد پلاکت ها بسیار کم باشد، ممکن است خطر خونریزی داخلی بیشتر باشد.
سیستم لنفاوی
سیستم لنفاوی از اندام های لنفاوی مانند مغز استخوان، لوزه ها، تیموس، طحال و غدد لنفاوی تشکیل شده است.
تمام لنفوسیت ها در مغز استخوان از سلول های نابالغ به نام سلول های بنیادی ایجاد می شوند. لنفوسیت هایی که در غده تیموس (پشت استخوان سینه) بالغ می شوند سلول های T نامیده می شوند. آنهایی که در مغز استخوان یا اندام های لنفاوی بالغ می شوند سلول های B نامیده می شوند.
سیستم ایمنی
سیستم ایمنی بدن از بیماری محافظت می کند. میکروارگانیسم های ناخواسته مانند باکتری ها و ویروس هایی که ممکن است به بدن حمله کنند را از بین می برد.
چگونه سیستم ایمنی با عفونت مبارزه می کند؟
غدد کوچکی به نام غدد لنفاوی در سرتاسر بدن قرار دارند. هنگامی که لنفوسیت ها در مغز استخوان ساخته می شوند، به غدد لنفاوی می روند. سپس لنفوسیت ها می توانند بین هر گره از طریق کانال های لنفاوی که در مجاری زهکشی بزرگی که به داخل رگ خونی تخلیه می شوند، حرکت کنند. لنفوسیت ها از طریق این مجاری وارد خون می شوند.
سه نوع اصلی لنفوسیت نقش مهمی در سیستم ایمنی دارند: لنفوسیتهای B، لنفوسیتهای T و سلولهای NK.
لنفوسیت های B (سلول های B)
این سلول ها از سلول های بنیادی خون ساز در مغز استخوان در پستانداران منشاء می گیرند.
سلول های B گیرنده های سلول B را در سطح خود بیان می کنند. اینها به سلول اجازه می دهد تا به آنتی ژن روی سطح یک میکروب مهاجم یا عامل آنتی ژنیک دیگر بچسبد.
به همین دلیل، سلولهای B به عنوان سلولهای ارائهدهنده آنتیژن شناخته میشوند، زیرا سلولهای دیگر سیستم ایمنی را از حضور یک میکروب مهاجم آگاه میکنند.
سلول های B همچنین آنتی بادی هایی ترشح می کنند که به سطح میکروب های عامل عفونت می چسبند. این آنتیبادیها Y شکل هستند و هر کدام شبیه به یک «قفل» تخصصی هستند که یک «کلید» آنتی ژن منطبق در آن قرار میگیرد. به همین دلیل، هر آنتی بادی Y شکل به میکروب متفاوتی واکنش نشان میدهد و پاسخ سیستم ایمنی بزرگتری را برای مبارزه با عفونت ایجاد میکند.
در برخی شرایط، سلول های B به اشتباه سلول های سالم را به عنوان آنتی ژن هایی شناسایی می کنند که نیاز به پاسخ سیستم ایمنی دارند. این مکانیسم پشت ایجاد شرایط خودایمنی مانند مولتیپل اسکلروزیس، اسکلرودرمی و دیابت نوع 1 است.
لنفوسیت های T (سلول های T)
این سلولها به این دلیل نامیده میشوند که در تیموس، که اندام کوچکی در قسمت فوقانی قفسه سینه، درست در پشت جناغ است، بالغ میشوند. (برخی سلول های T در لوزه ها بالغ می شوند.)
انواع مختلفی از سلول های T وجود دارد و آنها طیف وسیعی از عملکردها را به عنوان بخشی از ایمنی با واسطه سلولی تطبیقی انجام می دهند. سلول های T به سلول های B کمک می کنند تا آنتی بادی در برابر باکتری ها، ویروس ها یا سایر میکروب های مهاجم بسازند.
بر خلاف سلول های B، برخی از سلول های T پس از اتصال به آنتی ژن روی سطح میکروب، پاتوژن ها را مستقیماً می بلعند و از بین می برند.
سلول های NK T، که نباید با سلول های NK سیستم ایمنی ذاتی اشتباه گرفته شوند، سیستم ایمنی سازگار و ذاتی را پل می کنند. سلول های NK T آنتی ژن های ارائه شده را به روشی متفاوت از بسیاری از آنتی ژن های دیگر تشخیص می دهند و می توانند عملکرد سلول های کمکی T و سلول های T سیتوتوکسیک را انجام دهند. آنها همچنین می توانند برخی از سلول های تومور را شناسایی و از بین ببرند.
سلول های NK
اینها نوعی لنفوسیت هستند که مستقیماً به سلولهایی که ویروس آلوده کرده است حمله می کند.
پیوند مفز استخوان
پیوند مغز استخوان به دلایل مختلف مفید است. مثلا:
- این کار می تواند مغز استخوان بیمار و بدون عملکرد را با مغز استخوان سالم جایگزین کند. این در شرایطی مانند لوسمی، کم خونی آپلاستیک و کم خونی داسی شکل مفید است.
- این کار می تواند سیستم ایمنی جدیدی را بازسازی کند که با لوسمی موجود یا باقیمانده یا سایر سرطان هایی که شیمی درمانی یا پرتودرمانی آنها را از بین نبرده مبارزه کند.
- پس از دریافت دوزهای بالای شیمی درمانی یا پرتودرمانی برای درمان بدخیمی، می تواند جایگزین مغز استخوان شود و عملکرد معمول خود را بازیابی کند.
- این می تواند مغز استخوان را با مغز استخوان سالم و عملکرد ژنتیکی جایگزین کند تا از آسیب بیشتر ناشی از یک روند بیماری ژنتیکی مانند سندرم هورلر یا آدرنولوکودیستروفی جلوگیری کند.
سلول های بنیادی عمدتا در چهار مکان وجود دارند:
- جنین
- مغز استخوان
- خون محیطی که در رگ های خونی سراسر بدن وجود دارد
- خون بند ناف که در بند ناف وجود دارد و پس از تولد قابل جمع آوری است
سلول های بنیادی برای پیوند از هر یک از اینها به جز جنین قابل دریافت است.
پیوند سلول های بنیادی خونساز (HSCT) شامل تزریق داخل وریدی (IV) سلول های بنیادی جمع آوری شده از مغز استخوان، خون محیطی یا خون بند ناف است.
این برای برقراری مجدد عملکرد خونساز در افرادی که مغز استخوان یا سیستم ایمنی آنها آسیب دیده یا معیوب است مفید است.
به نظر می رسد کاهش آسیب اندام، عفونت، و بیماری حاد پیوند در مقابل میزبان (GVHD) به بهبود نتایج کمک می کند.
در مطالعه ای بر روی 854 نفر که حداقل 2 سال پس از HSCT اتولوگ به دلیل بدخیمی خونی زنده ماندند، 68.8٪ هنوز 10 سال پس از پیوند زنده بودند.
پیوند مغز استخوان بهترین گزینه درمانی برای شرایطی است که توانایی در عملکرد مغز استخوان را تهدید می کند، مانند سرطان خون.
پیوند می تواند به بازسازی ظرفیت بدن برای تولید سلول های خونی و رساندن تعداد آنها به سطح قابل قبول کمک کند. شرایطی که ممکن است با پیوند مغز استخوان قابل درمان باشند. شامل بیماریهای سرطانی و غیرسرطانی می شود.
بیماریهای سرطانی ممکن است به طور خاص شامل سلولهای خونی شوند یا نه، اما درمان سرطان میتواند توانایی بدن برای تولید سلولهای خونی جدید را از بین ببرد.
فرد مبتلا به سرطان معمولاً قبل از پیوند تحت شیمی درمانی قرار می گیرد. این کار باعث از بین رفتن مغز استحوان آسیب دیده می شود.
سپس یک متخصص مراقبت های بهداشتی، مغز استخوان یک اهداکننده همسان که در بسیاری از موارد، یکی از اعضای نزدیک خانواده است را برداشت می کند و آن را برای پیوند آماده می کند.
انواع پیوند مغز استخوان
انواع پیوند مغز استخوان عبارتند از:
- پیوند اتولوگ: افراد سلول های بنیادی خود را از خون محیطی یا بند ناف خود دریافت می کنند تا مغز استخوان را دوباره پر کنند.
- پیوند همزمان: افراد سلول های بنیادی را از دوقلوهای همسان خود دریافت می کنند.
- پیوند آلوژنیک: افراد سلولهای بنیادی مشابه را از یک خواهر یا برادر، والدین یا اهداکننده غیرمرتبط دریافت میکنند.
- پیوند هاپلوئیدیکال: این یک گزینه درمانی برای تقریباً 70٪ (منبع مورد اعتماد) افرادی است که اهداکننده مشابه آنتی ژن لکوسیت انسانی (HLA) ندارند.
- خون بند ناف (نوعی پیوند آلوژنیک): یک متخصص مراقبت های بهداشتی سلول های بنیادی را از بند ناف نوزاد تازه متولد شده بلافاصله پس از تولد خارج می کند. آنها سلول های بنیادی را منجمد و ذخیره می کنند تا زمانی که برای پیوند مورد نیاز باشند. سلول های خون بند ناف بسیار نابالغ هستند، بنابراین نیاز کمتری به تطبیق وجود دارد، اما بازیابی شمارش خون بسیار بیشتر طول می کشد.
نوع بافت
نوع بافت یک فرد به عنوان نوع HLA آن ها در سطح اکثر سلول های بدن خود تعریف می شود. HLA یک پروتئین یا نشانگر است که بدن از آن برای کمک به تشخیص تعلق یا عدم تعلق سلول به بدن استفاده می کند.
برای بررسی اینکه آیا نوع بافت سازگار است یا خیر، پزشکان تعداد پروتئینهای موجود در سطح سلولهای خون اهداکننده و گیرنده را ارزیابی میکنند. میلیون ها نوع بافت مختلف وجود دارد، اما برخی از آنها شایع تر از بقیه هستند.
نوع بافت ارثی است و انواع از هر والدین منتقل می شود. این به این معنی است که یکی از بستگان احتمال بیشتری دارد که نوع بافت مشابهی داشته باشد.
با این حال، اگر یافتن یک اهداکننده مغز استخوان مناسب در میان اعضای خانواده ممکن نباشد، متخصصان مراقبت های بهداشتی سعی می کنند فردی را با نوع بافت سازگار در ثبت اهداکننده مغز استخوان پیدا کنند.
آزمایشات قبل از پیوند
متخصصان مراقبت های بهداشتی چندین آزمایش را قبل از پیوند مغز استخوان انجام می دهند تا مشکلات احتمالی را شناسایی کنند.
این تست ها عبارتند از:
- تایپ بافت و انواع آزمایش خون
- اشعه ایکس قفسه سینه
- تست های عملکرد ریوی
- سی تی اسکن
- تست های عملکرد قلب، از جمله نوار قلب و اکوکاردیوگرام (ECG)
- بیوپسی مغز استخوان
- بررسی اسکلتی
علاوه بر این، فرد نیاز به معاینه کامل دندان قبل از پیوند مغز استخوان دارد تا خطر عفونت را کاهش دهد. اقدامات احتیاطی دیگری برای کاهش خطر عفونت نیز قبل از پیوند ضروری است.
برداشت مغز استخوان
مغز استخوان برای بررسی با بیوپسی مغز استخوان و آسپیراسیون مغز استخوان قابل دستیابی است.
برداشت مغز استخوان به یک روش نسبتاً معمول تبدیل شده است. متخصصان مراقبت های بهداشتی معمولاً آن را از کرست های ایلیاک خلفی آسپیراسیون می کنند در حالی که اهدا کننده تحت بیهوشی منطقه ای یا عمومی است.
متخصصان مراقبت های بهداشتی همچنین می توانند آن را از جناغ یا درشت نی فوقانی در کودکان استفاده کنند، زیرا همچنان حاوی مقدار قابل توجهی مغز استخوان قرمز است.
برای انجام این کار، آنها یک سوزن را در استخوان، معمولاً در لگن، فرو میکنند و مقداری مغز استخوان را خارج میکنند. سپس این مغز استخوان را منجمد و ذخیره می کنند.
دستورالعمل های برنامه ملی اهداکننده مغز (NMDP) حجم مغز استخوان قابل جابجایی را به 20 میلی لیتر به ازای هر کیلوگرم وزن اهداکننده محدود می کند. دوز 1 × 103 و 2 × 108 سلول تک هسته ای مغز در هر کیلوگرم برای ایجاد پیوند در پیوندهای اتولوگ و آلوژنیک مغز ضروری است.
عوارض مربوط به برداشت مغز استخوان نادر است. هنگامی که آنها رخ می دهند، معمولاً مشکلات مربوط به بیهوشی، عفونت و خونریزی را شامل می شوند.
روش دیگر برای ارزیابی عملکرد مغز استخوان این است که به فرد داروهای خاصی داده شود که آزادسازی سلول های بنیادی از مغز استخوان به خون در گردش را تحریک می کند.
سپس یک متخصص مراقبت های بهداشتی یک نمونه خون می گیرد و سلول های بنیادی را برای بررسی میکروسکوپی جدا می کند. در نوزادان تازه متولد شده، ممکن است سلول های بنیادی را از بند ناف بازیابی کنند.
چگونه متخصصان مراقبت های بهداشتی مغز استخوان را پیوند می زنند؟
قبل از پیوند، فرد ممکن است شیمی درمانی، پرتودرمانی یا هر دو را دریافت کند. دو راه برای انجام این کار وجود دارد: درمان فرسایشی (myeloablative) و درمان با شدت کاهش یافته یا پیوند کوچک.
در درمان فرسایشی (myeloablative)، فرد با دوز بالا شیمی درمانی، پرتودرمانی یا هر دو را برای از بین بردن سلول های سرطانی دریافت می کند. این همچنین تمام مغز استخوان سالم باقی مانده را از بین می برد و به سلول های بنیادی جدید اجازه می دهد تا در مغز استخوان رشد کنند.
در درمان با شدت کاهش یافته یا مینی پیوند، فرد قبل از پیوند دوزهای کمتری از شیمی درمانی و پرتودرمانی دریافت می کند. این به افراد مسن و کسانی که مشکلات سلامتی دیگری دارند اجازه می دهد پیوند داشته باشند.
پیوند سلول های بنیادی معمولاً پس از اتمام شیمی درمانی و پرتودرمانی انجام می شود.
تزریق مغز استخوان یا خون محیطی یک فرآیند نسبتا ساده است که یک متخصص مراقبت های بهداشتی در کنار بالین انجام می دهد. آنها محصول مغز استخوان را از طریق یک ورید مرکزی از طریق یک لوله IV در مدت چند ساعت تزریق می کنند.
محصولات اتولوگ تقریباً همیشه منبع قابل اعتماد هستند.
سلول های بنیادی خونساز پس از ورود به جریان خون به مغز استخوان می روند. در آنجا، آنها شروع به تولید گلبول های سفید جدید، گلبول های قرمز و پلاکت ها در فرآیندی به نام پیوند می کنند. این معمولا 30 روز پس از پیوند رخ می دهد.
در بیشتر موارد، به نظر می رسد حداقل سمیت وجود دارد. تزریق مغز استخوان با ABO نامتناسب گاهی اوقات می تواند منجر به واکنش های همولیتیک شود.
دی متیل سولفوکسید (DMSO) که متخصصان مراقبت های بهداشتی از آن برای حفظ انجماد سلول های بنیادی استفاده می کنند ممکن است باعث گرگرفتگی صورت، احساس خارش در گلو و طعم قوی سیر در دهان شود. به ندرت، DMSO می تواند باعث برادی کاردی، درد شکم، آنسفالوپاتی یا تشنج و نارسایی کلیه شود.
برای کاهش خطر انسفالوپاتی، که یک بیماری مغزی است که ممکن است با دوزهای بالاتر از 2 گرم در کیلوگرم در روز DMSO رخ دهد، متخصصان مراقبت های بهداشتی تزریق سلول های بنیادی بیش از 500 میلی لیتر را طی 2 روز تزریق می کنند و سرعت تزریق را به 20 میلی لیتر در دقیقه محدود می کنند.
متخصصان مراقبت های بهداشتی مرتباً شمارش خون را بررسی می کنند. بازیابی کامل عملکرد ایمنی ممکن است برای گیرندگان پیوند اتولوگ چندین ماه و برای افرادی که پیوند آلوژنیک یا سیژنیک دریافت میکنند ۱ تا ۲ سال طول بکشد.
آزمایش خون تأیید می کند که بدن در حال تولید سلول های خونی جدید است و هیچ سرطانی عود نکرده است. آسپیراسیون مغز استخوان همچنین می تواند به متخصصان مراقبت های بهداشتی کمک کند تا تعیین کنند مغز استخوان جدید چقدر خوب کار می کند.
خطرات
عوارض مرتبط با HSCT شامل عوارض زودرس و دیررس است.
برخی از مشکلات اولیه ممکن است شامل موارد زیر باشد:
- موکوزیت
- سیستیت هموراژیک
- پان سیتوپنی شدید و طولانی مدت
- عفونت
- GVHD
- شکست پیوند
- عوارض ریوی
- بیماری انسداد وریدی کبد
- میکروآنژیوپاتی ترومبوتیک
برخی از مشکلات دیررس ممکن است شامل موارد زیر باشد:
- GVHD مزمن
- اثرات چشمی
- اثرات غدد درون ریز
- اثرات ریوی
- اثرات اسکلتی عضلانی
- اثرات عصبی
- اثرات ایمنی
- عفونت
- نارسایی احتقانی قلب
- بدخیمی بعدی
خطرات مهم شامل افزایش حساسیت به عفونت، کم خونی، نارسایی پیوند، دیسترس تنفسی و مایعات اضافی است که می تواند منجر به ذات الریه و اختلال عملکرد کبد شود.
عدم تطابق بین بافت های دهنده و گیرنده می تواند منجر به واکنش ایمنی بین سلول های میزبان و سلول های پیوند شود.
هنگامی که سلول های پیوند به سلول های میزبان حمله می کنند، نتیجه یک وضعیت خطرناک به نام GVHD است. این می تواند حاد یا مزمن باشد و ممکن است به صورت راش، بیماری گوارشی یا بیماری کبدی ظاهر شود. کاهش خطر GVHD از طریق تطبیق دقیق بافت ممکن است.
حتی زمانی که یک آنتی ژن اهداکننده یکسان است، 20 تا 50 درصد از گیرندگان همچنان به GVHD مبتلا میشوند و زمانی که تنها یک آنتی ژن منفرد با هم مطابقت نداشته باشد، به 60 تا 80 درصد افزایش مییابد. به دلیل خطر این عارضه، پیوند اتولوگ بیشتر است.
مطالعات گذشته نشان می دهد که افراد بالای 50 سال در معرض خطر بالاتری برای عوارض پس از پیوند مغز استخوان هستند. به همین دلیل، متخصصان معمولاً توصیه میکنند که پس از این سن، پیوند انجام نشود.
با این حال، پیشرفت در فناوری پزشکی این خطرات را کاهش داده است. نویسندگان گزارشی در سال 2013 به این نتیجه رسیدند که پیوند می تواند برای افراد بالای 70 سال بی خطر باشد، اگر معیارهای خاصی را داشته باشند.
خطر کمی برای کسانی که اهدا می کنند وجود دارد زیرا آنها مغز استخوان جدیدی را برای جایگزینی مغز استخوان برداشته شده تولید می کنند. با این حال، خطر عفونت جزئی وجود دارد و واکنش به داروهای بیهوشی ممکن است با هر روش جراحی رخ دهد.
شرایط
از آنجایی که مغز استخوان بر بسیاری از سیستمهای بدن تأثیر میگذارد، یک مشکل میتواند منجر به طیف وسیعی از شرایط، از جمله سرطانهایی شود که بر خون تأثیر میگذارند.
تعدادی از شرایط تهدیدی برای مغز استخوان هستند زیرا از تبدیل سلول های بنیادی به سلول های ضروری جلوگیری می کنند.
لوسمی، بیماری هوچکین و سایر سرطان های لنفوم می توانند به توانایی تولید مغز استخوان آسیب رسانده و سلول های بنیادی را از بین ببرند.
معاینه مغز استخوان می تواند به تشخیص کمک کند:
- سرطان خون
- مولتیپل میلوما
- بیماری گوچر
- موارد غیر معمول کم خونی
- سایر شرایط هماتولوژیک
پزشکان در حال درمان تعداد فزاینده ای از شرایط با استفاده از HSCT هستند.
تقریباً هر 3 دقیقه در ایالات متحده، یک نفر تشخیص سرطان خون را دریافت می کند. پیوند مغز استخوان اغلب بهترین شانس برای زنده ماندن است.
حدود 30٪ از افراد می توانند اهدا کننده مشابهی را در خانواده خود پیدا کنند، اما 70٪ به مغز استخوانی وابسته هستند که شخص غیر مرتبط اهدا کرده است.
متخصصان مراقبت های بهداشتی در حال حاضر از HSCT اتولوگ برای درمان موارد زیر استفاده می کنند:
- مولتیپل میلوما
- لنفوم غیر هوچکین
- لنفوم هوچکین
- لوسمی میلوئید حاد
- نوروبلاستوما
- تومورهای سلول زایا
- شرایط خودایمنی، مانند لوپوس و اسکلروز سیستمیک
- آمیلوئیدوز
متخصصان مراقبت های بهداشتی از HSCT آلوژنیک برای درمان موارد زیر استفاده می کنند:
- لوسمی میلوئید حاد
- لوسمی لنفوبلاستی حاد
- لوسمی میلوئید مزمن
- لوسمی لنفوسیتی مزمن
- اختلالات میلوپرولیفراتیو
- سندرم های میلودیسپلاستیک
- مولتیپل میلوما
- لنفوم غیر هوچکین
- لنفوم هوچکین
- کمخونی آپلاستیک
- آپلازی گلبول قرمز خالص
- هموگلوبینوری پراکسیسمال شبانه
- کم خونی فانکونی
- تالاسمی ماژور
- کم خونی داسی شکل
- نقص ایمنی ترکیبی شدید
- سندرم Wiskott-Aldrich
- لنفوهیستوسیتوز هموفاگوسیتیک
- شرایط ژنتیکی مرتبط با متابولیسم، مانند موکوپلی ساکاریدوز
- بیماری گوچر، لوکودیستروفی متاکروماتیک و آدرنولوکودیستروفی
- اپیدرمولیز بولوزا
- نوتروپنی شدید مادرزادی
- سندرم شواچمن-الماس
- کم خونی Diamond-Blackfan
- کمبود چسبندگی لکوسیت
HSCT همچنین ممکن است به درمان کمک کند:
- سرطان سینه
- سرطان بیضه
- برخی شرایط ژنتیکی ایمونولوژیک یا خونساز
پیوند مغز استخوان گاهی پس از درمانهای خاصی مانند شیمیدرمانی با دوز بالا و پرتودرمانی که سرطان را درمان میکنند، ضروری است. این درمان ها به سلول های بنیادی سالم آسیب می رسانند و همچنین سلول های سرطانی را از بین می برند.
آزمایشات مغز استخوان
آزمایشهای مغز استخوان میتواند به تشخیص برخی بیماریها، بهویژه موارد مربوط به خون و اندامهای سازنده خون کمک کند. آزمایش اطلاعاتی در مورد ذخایر آهن و تولید خون ارائه می دهد.
آسپیراسیون مغز استخوان از یک سوزن توخالی برای برداشتن یک نمونه کوچک (حدود 1 میلی لیتر) از مغز استخوان برای بررسی زیر میکروسکوپ استفاده می کند.
یک متخصص مراقبت های بهداشتی معمولاً در بزرگسالان یک سوزن را در لگن یا جناغ سینه یا در قسمت بالای استخوان ساق پا (استخوان بزرگتر ساق پا) در کودکان وارد می کند. برای استخراج نمونه از مکش استفاده می کنند.
آنها معمولاً هنگامی که آزمایشات خون قبلی نیاز به آن را نشان داده اند، آسپیراسیون مغز استخوان را انجام می دهند. این به ویژه در ارائه اطلاعات در مورد مراحل مختلف سلول های خونی نابالغ مفید است.
اهداء
دو نوع اصلی اهدای مغز استخوان وجود دارد.
اولین مورد شامل برداشتن مغز استخوان از پشت استخوان لگن است.
روش دوم که بیشتر رایج است، اهدای سلول های بنیادی خون محیطی (PBSC) است. این شامل فیلتر کردن سلول های بنیادی به طور مستقیم از خون است. این سلول های بنیادی خون هستند که به جای خود مغز استخوان برای درمان سرطان خون و سایر شرایط ضروری هستند.
زمانی که فردی به ثبت اهدای مغز استخوان میپیوندد، موافقت میکند با استفاده از هر روشی که متخصص مراقبتهای بهداشتی مناسب بداند، اهدا کند.
از نظر هزینه، NMDP یا بیمه پزشکی یک فرد معمولاً هزینه اهدای مغز خون را پوشش می دهد. خیرین هرگز برای اهدا پول پرداخت نمی کنند.
خطر برای اهدا کننده حداقل است. بیش از 98.5 درصد اهداکنندگان پس از عمل بهبودی کامل پیدا می کنند. با اهدای مغز خون، خطر عمده شامل استفاده از داروهای بیهوشی در طول عمل است.
با اهدای PBSC، خود این روش که شامل فیلتر کردن خون از طریق دستگاه است خطرناک نیست.
بسته به قومیت فرد، شانس یافتن یک اهداکننده مغز استخوان مناسب بین 23 تا 77 درصد بر اساس ثبت نام Be The Match NMDP متغیر است.
اگرچه 77٪ از سفیدپوستان در ایالات متحده می توانند یک اهدا کننده پیدا کنند، این امر فقط برای 23٪ از سیاهپوستان صادق است. برای کسانی که از نژادهای مختلط هستند، درصد به 4٪ کاهش می یابد، زیرا ترکیب ویژگی های موروثی پیچیده تر می شود.
NMDP با مراکز ثبت در سراسر جهان پیوند دارد، اما نیاز فوری به اهداکنندگان بیشتری وجود دارد. چندین محقق منبع معتبر خواستار “تلاش های بیشتر” برای غلبه بر موانع موجود هستند.
چه کسانی می توانند مغز استخوان اهدا کنند؟
در زیر برخی از دستورالعملهای کلی برای اهدای مغز استخوان که توسط NMDP توصیه شده است آورده شده است.
هدف این دستورالعمل حفاظت از سلامت و ایمنی اهداکننده و گیرنده است. اهداکنندگان باید برای جزئیات خاص با مرکز محلی NMDP خود تماس بگیرند و در مورد کمک های مالی با یک تیم مراقبت های بهداشتی صحبت کنند.
- اهداکنندگان بالقوه برای ثبت نام در رجیستری باید سالم و بین 18 تا 60 سال باشند.
- اگر با فردی که نیاز به پیوند دارد مطابقت داشته باشد، هر اهداکننده باید قبل از اهدا، معاینه پزشکی را پشت سر بگذارد و عاری از عفونت باشد.
- افرادی که از داروها استفاده می کنند معمولاً می توانند مغز استخوان را اهدا کنند، البته تا زمانی که سالم باشند و هر گونه شرایط پزشکی که دارند در زمان اهدا تحت کنترل باشد.
داروهای قابل قبول عبارتند از:
- قرص های ضد بارداری
- داروهای تیروئید
- آنتی هیستامین ها
- آنتی بیوتیک ها
- قطره چشم تجویزی
- داروهای موضعی مانند کرم های پوستی
تا زمانی که شرایط تحت کنترل باشد، داروهای ضد اضطراب و ضد افسردگی مجاز هستند.
اهدا امکان پذیر نیست:
- در دوران بارداری
- توسط هر کسی که از داروهای IV بدون نسخه استفاده می کند
- اگر فرد آزمایش خون برای هپاتیت B یا هپاتیت C مثبت داشته باشد
- توسط افراد دارای شرایط پزشکی خاص، مانند اکثر سرطان ها و برخی بیماری های قلبی
افراد مبتلا به بیماری لایم، مالاریا، یا خالکوبی یا پیرسینگ اخیر باید حداقل یک سال قبل از اهدای مغز استخوان صبر کنند.
چگونه متخصصان مراقبت های بهداشتی تطابق مغز استخوان را تعیین می کنند؟
پس از ثبت نام برای اهدا، فرد تحت آزمایش HLA-typing قرار می گیرد که متخصصان مراقبت های بهداشتی از آن برای تطبیق افراد با اهداکنندگان بالقوه استفاده می کنند.
سپس متخصص مراقبت های بهداشتی نوع HLA خود را به پایگاه داده اهداکنندگان بالقوه اضافه می کند و آنها در رجیستری جستجو می کنند تا مطابقت را پیدا کنند.
آنها پروتئین های موجود در سلول های خون را مقایسه می کنند تا ببینند آیا آنها مشابه پروتئین گیرنده هستند یا خیر. سپس در صورت وجود تطابق با اهداکننده بالقوه تماس می گیرند.
هر چه نوع بافت اهداکننده به فرد شباهت بیشتری داشته باشد، شانس پذیرش پیوند توسط بدن فرد بیشتر است.
انجمن جهانی اهداکننده مغز (WMDA) یک پایگاه داده جمعی از ثبت اهداکنندگان سلول خونساز از 55 کشور است. حدود 37.9 میلیون اهداکننده بالقوه و بیش از 802600 واحد خون بند ناف تا آوریل 2021 در دسترس بودند. جستجوهای اولیه از طریق NMDP همچنین WMDA را بررسی می کند.
هنگام اهدای مغز استخوان چه اتفاقی می افتد؟
اهداکنندگان سلول های بنیادی خون ساز تحت آزمایش های زیر قرار می گیرند:
- سابقه پزشکی و معاینه فیزیکی
- مطالعات کراتینین سرم، الکترولیت و عملکرد کبد
- مطالعات سرولوژیک برای:
- سیتومگالوویروس (CMV)
- ویروس های تبخال
- HIV RNA
- آنتی بادی های ضد HIV
- ویروس های هپاتیت B و C
- ویروس لنفوتروپیک سلول T انسانی-1/2
- سیفلیس (VDRL)
- گروه خونی ABO
- تایپ HLA
- رادیوگرافی قفسه سینه
- نوار قلب
در اهدای اتولوگ، آزمایش CMV و VDRL ضروری نیست.
اهدای PBSC
قبل از اینکه یک فرد بتواند PBSC را اهدا کند، باید تحت تزریق روزانه دارویی به نام فیلگراستیم در 5 روز منتهی به عمل قرار گیرد. این دارو سلول های بنیادی را از مغز استخوان می کشد، بنابراین اهداکننده تعداد بیشتری از آنها را در خون خود می چرخاند.
اهدای PBSC شامل روشی است که به عنوان منبع مطمئن apheresis شناخته می شود. این زمانی است که یک متخصص مراقبت های بهداشتی با استفاده از کاتر وارد شده در یک بازو، خون را از بدن می گیرد. خون از دستگاهی عبور می کند که سلول های بنیادی را به همراه پلاکت ها و گلبول های سفید فیلتر می کند. خون باقی مانده که عمدتاً از پلاسما و گلبول های قرمز تشکیل شده است، از طریق ورید بازوی دیگر به بدن باز می گردد.
این روش کاملاً بدون درد است و شبیه اهدای پلاسما است. اکثر اهداهای PBSC می توانند در یک جلسه انجام شوند که ممکن است تا 8 ساعت طول بکشد. حدود 10 درصد از اهدای PBSC به دو جلسه نیاز دارد که هر جلسه 4 تا 6 ساعت طول می کشد.
اهدای PBSC نیازی به بیهوشی ندارد.
تزریق فیلگراستیم قبل از اهدا ممکن است برای چند روز عوارض زیر را ایجاد کند:
- دردهای استخوانی و عضلانی
- سردرد
- خستگی
- حالت تهوع
- استفراغ
- مشکل در خوابیدن
با این حال، این عوارض معمولاً بلافاصله پس از اهدا متوقف می شوند.
اکثر اهداکنندگان PBSC طی 7 تا 10 روز پس از اهدا، بهبودی کامل را تجربه میکنند.
اهدای مغز استخوان
اگر فردی به جای PBSC مغز استخوان اهدا می کند، نیازی به تزریق فیلگراستیم نیست. اهدای مغز استخوان یک عمل جراحی است که در اتاق عمل انجام می شود. نیاز به بیهوشی دارد و بنابراین کاملاً بدون درد است. کل روش 1-2 ساعت طول می کشد
در حدود 96 درصد موارد، اهداکننده بیهوشی عمومی دریافت میکند، به این معنی که برای کل عمل بیهوش است. در تعداد کمی از موارد، آنها بی حس کننده های موضعی دریافت می کنند که ناحیه ای را که متخصص مراقبت های بهداشتی از آن مغز استخوان می گیرد بی حس می کند. در این شرایط، اهداکننده در طول عمل بیدار است.
فرد روی شکم دراز می کشد. یک متخصص مراقبت های بهداشتی یک برش به طول حدود یک چهارم اینچ در دو طرف استخوان لگن ایجاد می کند. سپس سوزن های مخصوص و توخالی را وارد استخوان می کنند و از طریق آن مغز مایع را می کشند. برش ها معمولاً نیازی به بخیه ندارند.
پس از عمل، اهداکننده تا زمانی که به هوش بیاید در اتاق ریکاوری میماند. زمانی که بتوانند غذا بخورند، بنوشند و راه بروند، می توانند آنجا را ترک کنند.
بهبود
پس از اهدای مغز استخوان، میانگین زمان بهبودی 20 روز است. مغز استخوان ظرف 4 تا 6 هفته خود را جایگزین می کند.
افرادی که مغز استخوان اهدا می کنند اغلب موارد زیر را تجربه می کنند:
- سردرد
- خستگی
- درد عضلانی
- درد کمر یا لگن
- کبودی در اطراف محل برش
- مشکل در راه رفتن
این اثرات ممکن است برای چند روز تا چند هفته باقی بمانند.
فردی که PBSC اهدا می کند، بعید است که بعد از اهدا، عوارض جانبی دیگری به جز کبودی در محل سوزن تجربه کند. زمان بهبودی تقریباً فوری است.
نتیجه
نتیجه پیوند مغز استخوان به موارد زیر بستگی دارد:
- نوع پیوند
- چقدر سلول ها با هم مطابقت دارند
- فرد چه نوع شرایطی دارد
- سن و سلامت کلی فرد
- نوع و دوز شیمی درمانی یا پرتودرمانی که قبل از پیوند دریافت کرده اند
- هر گونه عارضه ای که ایجاد می شود
فردی که وضعیت او پایدار است یا در حال بهبودی است شانس بیشتری برای نتیجه خوب نسبت به فردی که در مراحل بعدی پیوند یا با بیماری عود کرده است، دارد. سن کم در زمان پیوند نیز شانس موفقیت را افزایش می دهد.
پیوند برای شرایط غیر بدخیم معمولاً نتایج مطلوب تری دارد. به عنوان مثال، برای کم خونی سلول داسی، نرخ بقای کلی یک ساله در صورتی که اهداکننده خواهر و برادر خویشاوند یا همسان باشد، 94 تا 97 درصد است، یا اگر اهداکننده فامیلی نداشته باشد، 83 درصد است. میزان بقای کلی 3 ساله برای پیوند از اهداکنندگان مرتبط 89 تا 95 درصد است یا اگر اهداکننده غیر مرتبط باشد، 77 درصد است.
دريافت كنندگان مبتلا به لوسمي حاد در زمان بهبودي در زمان پيوند، نرخ بقاي كلي يك ساله 69 تا 75 درصد در صورت فاميل بودن اهداكننده يا 68 درصد اگر اهداكننده نامرتبط باشد، دارند. نرخ کلی بقای 3 ساله برای پیوند از اهداکنندگان مرتبط 49 تا 58 درصد است یا اگر اهداکننده غیر مرتبط باشد، 53 درصد است.
در سال های اخیر عوارضی مانند عفونت ها و بیماری ها کاهش یافته است. این بدان معناست که خطر مرگ برای گیرندگان پیوند مغز استخوان بین سالهای 2003 تا 2007 و 2013 تا 2017 بیش از 20 درصد کاهش یافته است.
پیوند مغز استخوان ممکن است به طور کامل یا تا حدی یک بیماری را درمان کند. اگر پیوند موفقیت آمیز باشد، فرد می تواند به محض اینکه احساس خوبی داشته باشد، به اکثر فعالیت های عادی خود بازگردد. بهبودی کامل معمولا تا یک سال طول می کشد.
مغز استخوان چیست؟
مغز استخوان بافت نرم و ژلاتینی است که حفره های مدولاری یا مراکز استخوان ها را پر می کند. دو نوع مغز استخوان عبارتند از: مغز استخوان قرمز که به بافت میلوئیدی معروف است و مغز استخوان زرد که به بافت چربی معروف است.